de noodzaak om de juiste diagnose te stellen bij patiënten met ST-elevatie op hun ECG is van het grootste belang wanneer wordt overwogen dat het belangrijkste verschil myocardinfarct met ST-elevatie (STEMI) is. Er zijn 2 belangrijke kwesties bij het diagnosticeren van STEMI: (i) De snelheid waarmee we de diagnose moeten stellen vanwege de tijdskritische aard van de behandeling en (ii) de mogelijke gevolgen van inadequate dringende reperfusie therapie (d.w.z. trombolyse of angioplastiek).
De interpretatie van het ECG gebeurt meestal onder tijdsdruk en zonder de luxe van extra onderzoeken om de diagnose te verduidelijken. Daarom moeten we vertrouwen op onze klinische beoordeling (dat wil zeggen geschiedenis en onderzoek) van de patiënt in combinatie met onze interpretatie van het ECG om de juiste diagnose te stellen.
Er zijn een groot aantal oorzaken van ST-segmentstijging zonder infarct. Het doel van deze leermodule is om de voorwaarden te beoordelen die STEMI waarschijnlijk nabootsen. Velen zijn voornamelijk cardiaal van oorsprong (bijv. benigne vroege repolarisatie( BER), Brugada-syndroom of pericarditis) maar velen zijn dat niet (bijv. hyperkaliëmie of longembolie).
Er zijn aanwijzingen die aantonen dat ECG-interpretatie niet perfect is. Eén studie waarbij de pre-ziekenhuis erkenning werd geëvalueerd van ST-elevatie die voldeed aan de criteria voor trombolyse, toonde aan dat 51% geen myocardinfarct had als laatste diagnose1. In een ander onderzoek werd gemeld dat in respectievelijk 81% en 90% van de gevallen een correcte differentiatie van Ber van STEMI door een groep spoedeisende artsen en cardiologen optrad.2 De auteurs concludeerden dat de cardiologen aanzienlijk meer jaren ervaring hadden en dat dit de reden was waarom ze nauwkeuriger waren in het maken van de juiste diagnose.
Learning Bite
het vermogen om ber van STEMI te herkennen is niet altijd eenvoudig en is gedeeltelijk gerelateerd aan de ervaring van artsen en klinische context
de oorzaken van ST-segmentstijging (zie Tabel 1)
Deze leermodule bespreekt de cardiale oorzaken van ST-segmentstijging die niet gerelateerd zijn aan acuut myocardinfarct (MI) en de niet-cardiale oorzaken die vergelijkbaar kunnen zijn met MI (d.w.z. bij collaps of pijn op de borst: subarachnoïdale bloeding of longembolie) of wat MI kan compliceren (bijv. hyperkaliëmie).
Tabel 1: pathologische oorzaken van ST-elevatie

Learning Bite
Er zijn vele oorzaken van ST-segmentstijging die niet gerelateerd zijn aan acuut myocardinfarct
herkenning van ST-segmentstijging
Het ST-segment vertegenwoordigt voltooide ventriculaire myocardiale depolarisatie. Dit segment kan vlak zijn (zie Figuur 1), of kan hellend zijn (zie Figuur 3).
De European Society of Cardiology4 definieert de hoogte van St-verhoging in AMI als gemeten op het J-punt (zie figuren 1-4). Uit een studie is gebleken dat het meten van de hoogte van het ST-segment zeer variabel is tussen artsen in Opleiding5, waarbij het meetpunt tot 5 mm boven het J-punt varieert (zie Figuur 4).
Learning Bite
Het meten van ST-segmentstijging moet plaatsvinden op het J-punt
figuur 1: componenten van de ECG-identificatie van het J-punt

drie vragen zijn belangrijk bij de evaluatie van het ST-segment:
- Waar is de baseline?
- Wat is het J-punt?
- waar langs het ST-segment meten we?
waar is de uitgangswaarde?
st-segmenthoogte wordt gedefinieerd als een afwijking van het ST-segment met meer dan 0,1 mV boven een lijn Die 2 opeenvolgende TP-segments3 met elkaar verbindt; als het TP-segment niet duidelijk identificeerbaar is, kan het PR-segment worden gebruikt (zie Figuur 2).
Figuur 2: Aantonen van de baseline

Wat is het J-punt?
Dit wordt gedefinieerd als de kruising tussen het QRS-complex en het ST-segment (zie Figuur 3)

waar langs het ST-segment meten we hoogte?
Dit is niet zo duidelijk: het meten van de hoogte van een vlak ST-segment (bijv. in Figuur 1) zal eenvoudig zijn, maar hetzelfde kan niet worden gezegd voor een hellend ST-segment (bijv. in Figuur 2).
Figuur 4: Het aantonen van variabiliteit bij het meten van het J-punt

herkenning van ST – segmentstijging zonder infarct
(i) St-segmentmorfologie (d.w.z. vorm-zie Figuur 5):
BER heeft verhoogde opwaartse hellende concave St-segements3. Dit concave karakter kan op zichzelf niet als discriminator worden gebruikt, maar in samenhang met de andere kenmerken van BER kan het nuttig zijn. Pericarditis wordt ook geassocieerd met een concave St morfologie; in pericarditis, deze “zadelvorm” wordt kenmerkend gezien wereldwijd door het ECG.
Figuur 5: St-segmentmorfologie

Er is gemeld dat een niet-concave (d.w.z. convexe) morfologie een gevoeligheid heeft van 77% en een specificiteit van 97% voor een diagnose van STEMI. Dit betekent dat een convexe of platte morfologie kan worden gebruikt als een “regel in” functie voor AMI, maar dat morfologie alleen is een slechte functie om te gebruiken om “uit te sluiten” AMI6.
Learning Bite
een convexe ST-segmentvorm is waarschijnlijker geassocieerd met AMI dan een concave vorm
valkuil
neem echter niet aan dat,omdat ST-segmentstijging niet convex is, het geen STEMI
kan zijn(ii) verdeling van ST-segmentstijging:
ST-segmentstijging als gevolg van STEMI volgt Een coronaire “territoriale” verdeling die in andere omstandigheden niet wordt waargenomen. Het kan ook gepaard gaan met Wederzijdse veranderingen: waargenomen bij 70% van de inferieure en 30% van de anterieure STEMI6 (zie Figuur 6).
ST-segmentstijging als gevolg van BER is typisch duidelijk in de precordiale leads: 74% in V1-V2, 73% in V3-V4 en 37% in inferieure leads8.
ST-segmentstijging is diffuus bij pericarditis (zie Tabel 2).
Figuur 6: het ST-segment veranderingen van STEMI (met wederzijdse wijzigingen)
in een distributie duidelijk reflecterende coronaire grondgebied

Tabel 2: De verdeling van het ST-segment veranderingen en de associatie met oorzaak

Leren Bijten
Territoriale het ST-segment elevatie maken AMI meer kans; meer diffuse ST-segment veranderingen zijn typisch van pericarditis
(iii) de Omvang van het ST-segment elevatie:
De omvang van het ST-segment elevatie kan helpen om onderscheid te maken BER van STEMI: één studie rapporteerde dat 57% van de ecg ‘ s tonen ST elevatie door BER was van 1mV amplitude of minder; waar de amplitude was 5mV of meer door de BER in slechts 2% van de gevallen.3
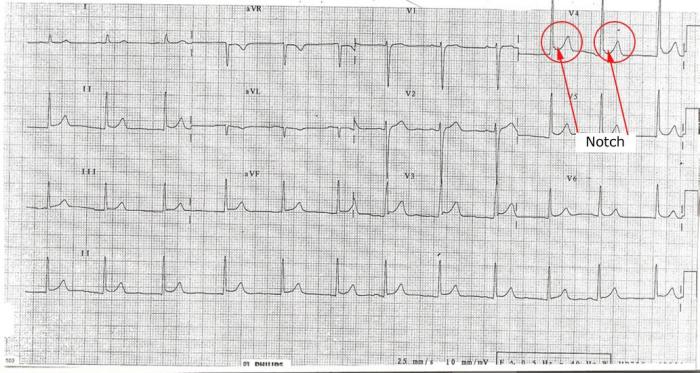
(iv)” Notch “of” Slur ” aan het einde van de QRS (op het J-punt):
een van de kenmerken van BER is een opwaartse schuine inkeping aan het einde van het QRS-segment. Dit wordt meer gezien in de precordiale leads in BER en is geen kenmerk van pericarditis3 (zie Figuur 7).
leren beet
een inkeping aan het einde van het QRS-segment wordt vaak gezien in BER
Figuur 7: representatie van inkeping aan het einde van het QRS-complex
(v) ST-segmentstijging tot t-golfhoogteverhouding (zie Figuur 8):
zowel BER als pericarditis kunnen ST hebben segmenten en T-golven die morfologisch op elkaar lijken maken onderscheid tussen hen moeilijk. Het vergelijken van de hoogte van het ST-segment met die van de T-golf kan hierbij helpen. Dit kan worden uitgedrukt als een verhouding. De meest bruikbare plaats om dit te meten is in V6. Wanneer deze verhouding groter is dan 0,25 geeft het aan dat de diagnose van pericarditis waarschijnlijker is met een positieve voorspellende waarde van 90% 9. Het kan worden gedaan in andere leads, maar met minder nauwkeurigheid.
Learning Bite
De St:t-golfverhouding in V6 van > 0,25 maakt Pericarditis waarschijnlijker
Figuur 8: demonstratie van meting van de ST / T-golfverhouding
