La nécessité d’établir le diagnostic correct chez les patients présentant une élévation du segment ST sur leur ECG est primordiale lorsque l’on considère que le différentiel le plus important est l’infarctus du myocarde à élévation de la ST (STEMI). Il y a 2 problèmes principaux lors de la tentative de diagnostic de STEMI: (i) la rapidité avec laquelle nous devons poser le diagnostic en raison de la nature critique du traitement en termes de temps et (ii) les conséquences potentielles d’une thérapie de reperfusion urgente inappropriée (c.-à-d. thrombolyse ou angioplastie).
L’interprétation de l’ECG se fait généralement sous la pression du temps et sans le luxe d’investigations supplémentaires pour aider à clarifier le diagnostic. Par conséquent, nous devons nous appuyer sur notre évaluation clinique (c’est-à-dire l’historique et l’examen) du patient en conjonction avec notre interprétation de l’ECG afin de poser le bon diagnostic.
Il existe un grand nombre de causes d’élévation du segment ST sans infarctus. L’objectif de ce module d’apprentissage est de passer en revue les conditions susceptibles d’imiter STEMI. Beaucoup sont principalement d’origine cardiaque (p. ex. repolarisation précoce bénigne (REB), syndrome de Brugada ou péricardite) mais beaucoup ne le sont pas (par exemple hyperkaliémie ou embolie pulmonaire).
Il existe des preuves qui démontrent que l’interprétation de l’ECG n’est pas parfaite. Une étude évaluant la reconnaissance préhospitalière de l’élévation de la ST répondant aux critères de thrombolyse a montré que 51% n’avaient pas d’infarctus du myocarde comme diagnostic final1. Une autre étude a rapporté que la différenciation correcte de la RB du STEMI par un groupe de médecins urgentistes et de cardiologues s’est produite dans 81% et 90% des cas respectivement2. Les auteurs ont conclu que les cardiologues avaient beaucoup plus d’années d’expérience et que c’était pourquoi ils étaient plus précis dans le diagnostic correct.
Morsure d’apprentissage
La capacité de reconnaître le BER à partir d’une STEMI n’est pas toujours simple et est en partie liée à l’expérience du clinicien et au contexte clinique
Les causes de l’élévation du segment ST (voir le tableau 1)
Ce module d’apprentissage traite des causes cardiaques de l’élévation du segment ST sans rapport avec l’infarctus aigu du myocarde (IM) et des causes non cardiaques qui pourraient se présenter de manière similaire à l’IM (c.-à-d. avec collapsus ou douleur thoracique: hémorragie sous-arachnoïdienne ou embolie pulmonaire) ou pouvant compliquer l’IM (par exemple hyperkaliémie).
Tableau 1: Causes pathologiques de l’élévation de la ST

Morsure d’apprentissage
Il existe de nombreuses causes d’élévation du segment ST qui ne sont pas liées à un infarctus aigu du myocarde
Reconnaissance de l’élévation du segment ST
Le segment ST représente une dépolarisation myocardique ventriculaire terminée. Ce segment peut être PLAT (voir Figure 1) ou incliné (voir Figure 3).
La Société Européenne de Cardiologie4 définit la hauteur de l’élévation de la ST en AMI comme étant mesurée au point J (voir Figures 1-4). Une étude a démontré que la mesure de la hauteur du segment ST est très variable entre les médecins subalterns5, le point de mesure variant jusqu’à 5 mm au-delà du point J (voir Figure 4).
Morsure d’apprentissage
La mesure de l’élévation du segment ST doit se produire au point J
Figure 1: composants de l’identification ECG du point J

Trois questions sont importantes pour évaluer le segment ST:
- Où se trouve la ligne de base?
- Quel est le point J?
- Où mesurons-nous le long du segment ST?
Où est la ligne de base ?
L’élévation du segment ST est définie comme une déviation du segment ST de plus de 0,1 mV au-dessus d’une ligne joignant 2 segments TP successifs3 ; si le segment TP n’est pas clairement identifiable, le segment PR peut être utilisé (voir Figure 2).
Figure 2: Démonstration de la ligne de base

Quel est le point J?
Ceci est défini comme la jonction entre le complexe QRS et le segment ST (voir Figure 3)

Où mesurons-nous l’élévation le long du segment ST?
Ce n’est pas si clair: mesurer la hauteur d’un segment ST plat (par exemple. dans la figure 1) sera simple, mais la même chose ne peut pas être dite pour un segment ST en pente (par exemple. figure 2).
Figure 4: Démonstration de la variabilité dans la mesure du point J

Reconnaissance de l’élévation du segment ST sans infarctus
(i)morphologie du segment ST (c.–à-d. forme – voir Figure 5):
BER présente des segments ST concaves inclinés vers le haut3. Cette nature concave ne peut pas être utilisée comme un discriminateur à elle seule, mais lorsqu’elle est vue en conjonction avec les autres caractéristiques de BER, elle peut être utile. La péricardite est également associée à une morphologie ST concave; dans la péricardite, cette « forme de selle” est caractéristique globalement tout au long de l’ECG.
Figure 5: Morphologie du segment ST

Il a été rapporté qu’une morphologie non concave (c’est-à-dire convexe) a une sensibilité de 77% et une spécificité de 97% pour un diagnostic de STEMI. Cela signifie qu’une morphologie convexe ou plate peut être utilisée comme caractéristique de « règle dans” pour l’AMI, mais cette morphologie seule est une caractéristique médiocre à utiliser pour « exclure » l’AMI6.
Morsure d’apprentissage
Une forme de segment ST convexe est plus susceptible d’être associée à une AMI qu’une forme concave
Piège
Cependant, ne supposez pas que, parce que l’élévation du segment ST n’est pas convexe, il ne peut pas s’agir d’une STEMI
(ii) Distribution de l’élévation du segment ST:
L’élévation du segment ST due à la STEMI suit une distribution « territoriale” de l’artère coronaire qui n’est généralement pas observée dans d’autres conditions. Elle peut également s’accompagner de changements réciproques : observés chez 70% des STÉMIS inférieurs et 30% des STÉMIS antérieurs6 (voir Figure 6).
L’élévation du segment ST due au BER est généralement évidente dans les dérivations précordiales : 74% dans V1-V2, 73% dans V3-V4 et 37% dans les dérivations inférieures8.
L’élévation du segment ST est plus diffuse dans la péricardite (voir Tableau 2).
Figure 6: Changements du segment ST de la STEMI (avec changements réciproques)
dans une distribution reflétant clairement le territoire de l’artère coronaire

Tableau 2: Distribution des changements du segment ST et association avec la cause

Morsure d’apprentissage
/p>
L’élévation du segment ST territorial rend l’AMI plus probable; des changements plus diffus du segment ST sont typiques de la péricardite
(iii) Magnitude de l’élévation du segment ST:
L’amplitude de l’élévation du segment ST peut aider à différencier le BER du STEMI: une étude a rapporté que 57% des ECG montrant une élévation du segment ST due au BER était d’une amplitude de 1mV ou moins; lorsque l’amplitude était de 5mV ou plus, elle était due au BER dans seulement 2% des cas.3
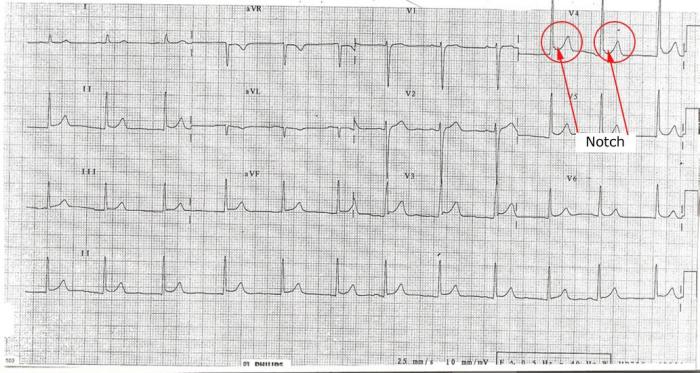
(iv) »Encoche » ou « Insulte » à la fin du QRS (au point J):
Une des caractéristiques vues dans BER est une encoche inclinée vers le haut à la fin du segment QRS. Ceci est plus visible dans les dérivations précordiales de BER et n’est pas une caractéristique de la péricardite 3 (voir Figure 7).
Morsure d’apprentissage
une encoche à la fin du segment QRS est souvent vue dans BER
Figure 7: Représentation de l’encoche à la fin du complexe QRS
(v) Rapport élévation du segment ST sur hauteur d’onde T (voir Figure 8):
À la fois BER et la péricardite peut avoir des segments ST et des ondes T qui ressemblent morphologiquement, ce qui rend difficile la distinction entre eux. La comparaison de la hauteur du segment ST à celle de l’onde T peut faciliter ce processus. Cela peut être exprimé sous forme de rapport. L’endroit le plus utile pour mesurer cela est dans V6. Lorsque ce rapport est supérieur à 0,25, il indique que le diagnostic de péricardite est plus probable avec une valeur prédictive positive de 90%9. Cela peut être fait dans d’autres pistes mais avec moins de précision.
Morsure d’apprentissage
Le rapport d’onde ST: T en V6 de >0,25 rend la péricardite plus probable
Figure 8: Démonstration de la mesure du rapport d’onde ST / T
