tematy badań:
- przedwczesne kompleksy komorowe (PVC)
- Aberrancy vs. ektopia komorowa
- częstoskurcz komorowy
- diagnostyka różnicowa częstoskurczu szerokiego QRS
- przyspieszone rytmy komorowe
- rytm Idiowentryczny
- Parazystol komorowy
przedwczesne kompleksy komorowe (PVC)

PVC może być jednoogniskowy (patrz wyżej), wieloogniskowy (patrz poniżej) lub wielopostaciowy. Wieloogniskowe PVC mają różne miejsca pochodzenia, co oznacza, że ich interwały sprzęgania (mierzone z poprzednich kompleksów QRS) są zwykle różne. Multiformed PVC zazwyczaj mają te same odstępy sprzęgania (ponieważ pochodzą z tego samego miejsca pozamacicznego, ale ich przewodzenie przez komory różnią się. Wielopostaciowe PVC są powszechne w zatruciu naparstnicy.

PVC może wystąpić jako pojedyncze pojedyncze zdarzenia lub jako kuplety, trojaczki i salwy (4-6 PVC z rzędu), zwane również krótkimi częstoskurczami komorowymi.

PVC może wystąpić na początku cyklu (zjawisko R-on-t), po fali T (jak widać powyżej) lub pod koniec cyklu – Często fuzji z następnym QRS (Fusion beat). R-on-T PVC może być szczególnie niebezpieczne w ostrej sytuacji niedokrwiennej, ponieważ komory mogą być bardziej podatne na częstoskurcz komorowy lub migotanie. Przykłady można zobaczyć poniżej.

Zwykle po PCV następuje całkowita pauza kompensacyjna, ponieważ czas węzła zatokowego nie jest przerwany; jedna fala zatokowa P nie jest w stanie dotrzeć do komór, ponieważ są one nadal oporne na PCW; następujący impuls zatokowy występuje w czasie w oparciu o szybkość zatokową. W przeciwieństwie do tego, PACs są zwykle następuje niekompletną pauzę, ponieważ PAC zwykle wchodzi do węzła zatokowego i resetuje swój czas; Umożliwia to następujące sinus P fali pojawiają się wcześniej niż oczekiwano. Pojęcia te zilustrowano poniżej.

nie po wszystkich PVC następuje przerwa. Jeśli PVC występuje wystarczająco wcześnie (zwłaszcza jeśli tętno jest powolne), może pojawić się umieszczony pomiędzy dwoma normalnymi uderzeniami. Nazywa się to interpolowanym PVC. Impuls zatokowy następujący po PVC może być prowadzony z dłuższym odstępem PR z powodu wstecznego ukrytego przewodzenia przez PVC do złącza AV spowalniającego późniejsze przewodzenie impulsu zatokowego. test

wreszcie PVC może retrogradely przechwycić przedsionek, zresetować węzeł zatokowy, a następnie wykonać niekompletną pauzę. Często wsteczna fala P może być widoczna na EKG, ukrywając się w fali ST-T PVC.
najbardziej niezwykłym zdarzeniem po PCW jest, gdy wsteczna aktywacja złącza AV ponownie wchodzi do komór jako echo komorowe. Jest to zilustrowane poniżej. Diagram „Drabinka” poniżej EKG pomaga nam zrozumieć mechanizm. Fala P następująca po PVC jest falą zatokową P, ale interwał PR jest zbyt krótki, aby mógł spowodować następne QRS. (Pamiętaj, że odstęp PR po interpolowanym PVC jest zwykle dłuższy niż normalnie, a nie krótszy!).

PVC zwykle wystaje jak „obolałe kciuki”, ponieważ są dziwaczne w wyglądzie w porównaniu do normalnych kompleksów. Jednak nie wszystkie przedwczesne ból kciuki są PVC. W poniższym przykładzie widać 2 PACs ,# 1 z normalnym QRS, i #2 z aberrancy RBBB-który wygląda jak ból kciuka. Wyzwaniem jest zatem rozpoznanie bolących kciuków za to, czym są, i to jest kolejny temat do dyskusji!

Aberrancja a ektopia Komorowa
najważniejsze pytanie
Aberrancja przewodzenia komorowego: zdefiniowany jako przerywany nieprawidłowy przewodnictwo międzykomorowe impulsu nadkomorowego. Zjawisko to powstaje z powodu nierównej refraktoryjności gałęzi wiązek i krytycznej przedwczesności impulsu nadkomorowego (patrz schemat trzech losów PACs). Przy tak krytycznym wcześniactwie, impuls nadkomorowy napotyka jedną gałąź wiązki (lub fascynę), która jest responsywna, a druga, która jest ogniotrwała,i w konsekwencji jest prowadzona z blokiem gałęzi wiązki lub wzorem bloku fascicular.
EKG wskazówki do diagnostyki różnicowej szerokich przedwczesnych uderzeń QRS:
- poprzedzająca ektopową falę P (tj. P’ PAC) Zwykle ukryta w fali ST-T poprzedniego bicia sprzyja nieprawidłowemu przewodzeniu komór. W EKG poniżej zwróć uwagę na strzałkę wskazującą na przedwczesną falę P w segmencie ST-T. QRS ma morfologię RBBB.


- Analiza pauzy kompensacyjnej): całkowita pauza sprzyja ektopii komorowej (tj. Niepełna pauza sprzyja aberracji (tzn., ponieważ nadkomorowe są bardziej prawdopodobne, aby zresetować czas węzła zatokowego). Należy pamiętać o wyjątkach od tej prostej reguły, ponieważ PVC może aktywować przedsionek wstecznie i zresetować węzeł zatokowy (niekompletna pauza), a PACs może nie zresetować węzła zatokowego (kompletna pauza).
- reguła długo-krótka (zjawisko Ashmana): im wcześniej w cyklu występuje PAC i im dłuższy jest poprzedni cykl, tym bardziej prawdopodobne jest, że PAC będzie prowadzony z aberracją (Patrz diagram „trzy losy PACs”). Dzieje się tak dlatego, że okres oporności układu przewodzenia komór jest proporcjonalny do długości cyklu lub tętna; im dłuższa długość cyklu lub wolniejsze tętno, tym dłuższy czas odzyskiwania systemu przewodzenia. U większości osobników prawy pęczek Zwykle regeneruje się wolniej niż lewy pęczek, a zatem krytycznie określony PAC jest bardziej podatny na działanie z RBBB niż z LBBB. W chorym sercu obserwuje się jednak również aberrację LBBB. Dr Richard Ashman i współpracownicy po raz pierwszy opisał to w 1947 u pacjentów z migotaniem przedsionków. Zauważył, że kompleksy QRS kończące krótki interwał RR były często wzorcem rbbb, jeśli poprzedni interwał RR był długi. (To wszystko, czego potrzeba, aby dołączyć swoje nazwisko do zjawiska; musisz opublikować!).
- przeanalizuj morfologię QRS śmiesznie wyglądającego beatu. Jest to jedna z najbardziej satysfakcjonujących wskazówek klinicznych, zwłaszcza jeśli stosuje się ołów V1 (lub ołów monitorowany MCL1 w oddziałach intensywnej terapii). Ponieważ aberrancja jest prawie zawsze w postaci morfologii bloku gałęzi wiązki, V1 jest najlepszym tropem do odróżnienia RBBB od LBBB; RBBB tworzy ugięcie dodatnie, a lbbb-ugięcie ujemne. Dlatego pierwszą kolejnością działania jest określenie kierunku sił QRS w V1.
Jeśli QRS w V1 jest w większości dodatni, istnieją następujące możliwości:

- RSR’ lub RSR’ morfologie QRS sugerują aberrację RBBB>90% przypadków!

- jednofazowe fale R lub fale R z wycięciem lub slur na dół fal R sugeruje ektopię komorową> 90% czasu (patrz poniżej)!

- jednofazowa fala r z wycięciem lub slur na fali r: 50-50%!

- morfologia QR sugeruje ektopię komorową, chyba że wcześniejszy zawał mięśnia sercowego lub jeśli prawidłowy kompleks QRS V1 pacjenta ma morfologię QS (tj. brak początkowej fali r)!
Jeśli QRS w V1 jest w większości ujemny, istnieją następujące możliwości:


- szybkie uderzenie w dół fali s z poprzedzającą „cienką” falą r sugeruje aberrację LBBB prawie zawsze!
- „Fat” r wave (0.04 s) lub notch/slur na downstroke fali s lub> 0.06 s opóźnienie od początku QRS do nadir fali S prawie zawsze sugeruje ektopię komorową!

kolejna wskazówka dotycząca morfologii QRS z Lead V6:
- Jeśli morfologia szerokiego QRS jest głównie ujemna w kierunku ołowiu V6, to najprawdopodobniej jest to ektopia komorowa (zakładając, że V6 jest dokładnie umieszczona w środkowej linii pachowej)!
czas przedwczesnego szerokiego kompleksu QRS jest również ważny, ponieważ nieprawidłowo prowadzone kompleksy QRS występują tylko na początku cyklu sercowego w okresie oporności na jedną z gałęzi przewodzenia. Dlatego późne przedwczesne szerokie kompleksy QRS (na przykład po fali T) są najczęściej pozamaciczne.
częstoskurcz komorowy
deskryptory do rozważenia przy rozważaniu częstoskurczu komorowego:
- trwały (trwały>30 sek) vs.niesustynowany
- Monomorficzny (jednolita morfologia) vs. polimorficzny vs. Torsade-de-pointes
- Torsade-de-pointes: a polimorficzny częstoskurcz komorowy związany z zespołami wydłużonego odstępu QT, charakteryzujący się fazowymi zmianami biegunowości kompleksów QRS wokół wartości wyjściowej. Częstość komór jest często >200bpm i migotanie komór jest konsekwencją.

- Torsade-de-pointes: a polimorficzny częstoskurcz komorowy związany z zespołami wydłużonego odstępu QT, charakteryzujący się fazowymi zmianami biegunowości kompleksów QRS wokół wartości wyjściowej. Częstość komór jest często >200bpm i migotanie komór jest konsekwencją.
- obecność dysocjacji AV (niezależna aktywność przedsionkowa) vs wychwytywanie przedsionków wstecznych
- obecność kompleksów fuzyjnych QRS (uderzeń Dresslera), które występują, gdy uderzenia nadkomorowe (Zwykle zatokowe) dostają się do komór podczas sekwencji aktywacji ektopowej.
diagnostyka różnicowa: podobnie jak w przypadku pojedynczych przedwczesnych, śmiesznie wyglądających uderzeń, nie wszystkie szerokie tachykardie QRS są pochodzenia komorowego(tj. mogą to być tachykardie nadkomorowe z blokiem gałęzi pęczka lub preekscytacją WPW)!
diagnostyka różnicowa szerokich tachykardii QRS
chociaż jest to samouczek EKG, nie zapominajmy o kilku prostych wskazówek dotyczących częstoskurczu komorowego:
- zaawansowana choroba serca (np. choroba niedokrwienna serca) statystycznie sprzyja częstoskurczowi komorowemu
- fale ” a ” w tętnie żylnym szyjnym sugerują częstoskurcz komorowy z dysocjacją AV. W tych okolicznościach skurcze przedsionków mogą wystąpić, gdy zastawka trójdzielna jest nadal zamknięta, co prowadzi do gigantycznych pulsacji wstecznych obserwowanych w Pulsie JV. Przy dysocjacji AV te gigantyczne fale a występują nieregularnie.
- zmienna intensywność dźwięku serca S1 na wierzchołku (zamknięcie mitralne); ponownie widać to, gdy występuje dysocjacja AV, w wyniku której zmienia się położenie listków zastawki mitralnej w zależności od czasu skurczu przedsionkowego i komorowego.
- Jeśli pacjent jest niestabilny hemodynamicznie, pomyśl o częstoskurczu komorowym i działaj odpowiednio!
wskazówki EKG:
- regularność rytmu: jeśli szeroki częstoskurcz QRS jest trwały i monomorficzny, to rytm jest zwykle regularny (tj. odstępy RR równe); nieregularnie-nieregularny rytm sugeruje migotanie przedsionków z aberracją lub z preekscytacją WPW.
- dysocjacja A-V silnie sugeruje częstoskurcz komorowy! Niestety dysocjacja AV występuje tylko w około 50% częstoskurczów komorowych (pozostałe 50% mA retrogradalne wychwytywanie przedsionków lub „V-A association”). Spośród pacjentów z dysocjacją AV łatwo jest rozpoznać częstość tachykardii < 150 uderzeń na minutę. Szybsze tętno utrudnia wizualizację zdysocjowanych fal P.
- fuzja bije lub przechwytuje często występuje, gdy występuje dysocjacja AV i to również silnie sugeruje pochodzenie komorowe dla szerokiego częstoskurczu QRS.
- morfologia QRS w lead V1 lub V6 jak opisano powyżej dla pojedynczych przedwczesnych śmiesznie wyglądających bitów jest często najlepszą wskazówką do pochodzenia, więc wróć i sprawdź wskazówki! Rozważ też kilka innych wskazówek morfologicznych:
- dziwaczna oś QRS w płaszczyźnie czołowej (tj. częstoskurcz komorowy
- morfologia QRS podobna do wcześniej obserwowanych PVC sugeruje częstoskurcz komorowy
- jeśli wszystkie kompleksy QRS od V1 do V6 są w tym samym kierunku (dodatnie lub ujemne), częstoskurcz komorowy jest prawdopodobnie
- szczególnie szerokie kompleksy QRS (> 0,16 s) sugeruje częstoskurcz komorowy
- li>
- rozważ również następujący czteroetapowy algorytm zgłoszony przez Brugada i wsp., circulation 1991;83:1649:,
- krok 1: brak kompleksu RS we wszystkich przewodach V1-V6?
tak: Dx to częstoskurcz komorowy! - Krok 2: nie: czy odstęp od początku fali R do nadiru fali S >0,1 s w dowolnym przewodzie RS?
tak: Dx to częstoskurcz komorowy! - Krok 3: nie: czy widziane są dysocjacje AV,Fuzje lub ujęcia?
tak: Dx to częstoskurcz komorowy! - Krok 4: nie: Czy istnieją kryteria morfologiczne dla VT obecne zarówno w przewodach V1, jak i V6?
tak: Dx to częstoskurcz komorowy! - nie: diagnoza to częstoskurcz nadkomorowy z aberracją!
- krok 1: brak kompleksu RS we wszystkich przewodach V1-V6?



przyspieszone rytmy komorowe
(patrz EKG poniżej)
- „aktywny” rytm komorowy ze względu na zwiększoną automatyzację rozrusznika komorowego (reperfuzja po terapii trombolitycznej jest częstym czynnikiem przyczynowym).
- częstość komór 60-100 uderzeń na minutę (coś szybszego byłoby częstoskurcz komorowy)
- czasami nazywany izochronicznym rytmem komór, ponieważ szybkość komór jest zbliżona do podstawowej szybkości zatokowej
- może zaczynać się i kończyć uderzeniami fuzji (aktywacja komór częściowo z powodu normalnej aktywacji zatokowej komór, a częściowo z ogniska ektopowego).
- zwykle łagodny, krótkotrwały i nie wymagający terapii.
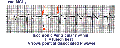
Idioventricular Rhythm
„pasywny” escape rhythm, który występuje domyślnie, gdy szybsze rozruszniki serca w złączu AV lub węźle zatokowym nie kontrolują aktywacji komór.
- szybkość ucieczki wynosi zwykle 30-50 bpm (tj. wolniej niż łącznikowy rytm ucieczki).
- najczęściej występuje w całkowitym bloku AV z dysocjacją AV lub w innych stanach bradykardii.
Parazystol komorowy
- niezwiązane sprzężone PVC, gdzie odstępy między ektopowe (tj. czas między PVC) są pewne wielokrotne (tj., 1x, 2x, 3x, . . . itd.) podstawowego tempa ogniska parasystolicznego
- PVC mają jednolitą morfologię, chyba że występują uderzenia fuzji
- Zwykle blok wejściowy jest obecny wokół ogniska ektopowego, co oznacza, że rytm pierwotny (np. rytm zatokowy) nie jest w stanie wejść do miejsca ektopowego i zresetować jego czas.
- może również zobaczyć blok wyjścia; tzn. wyjście z miejsca ektopowego może być czasami zablokowane(tzn. nie ma PVC, gdy jest oczekiwany).
- uderzenia termojądrowe są powszechne, gdy miejsce pozamaciczne wypala się, gdy komory są już aktywowane z pierwotnego rozrusznika serca

- rytmy Parazystoliczne mogą być również widoczne w przedsionkach i złączu AV
powrót do lekcji 5