Editor original-Leon Chaitow
Principales colaboradores-Rachael Lowe, Leon Chaitow, Jess Bell, Kim Jackson y Tarina van der Stockt
Introducción
Los trastornos del Patrón de Respiración (DBP) o Respiración Disfuncional son patrones respiratorios anormales, específicamente relacionados con la respiración excesiva. Van desde la simple respiración en la parte superior del pecho hasta, en el extremo extremo de la escala, la hiperventilación (HVS).
La respiración disfuncional (DB) se define como cambios crónicos o recurrentes en el patrón respiratorio que no se pueden atribuir a un diagnóstico médico específico, causando quejas respiratorias y no respiratorias. No es un proceso de enfermedad, sino más bien alteraciones en los patrones respiratorios que interfieren con los procesos respiratorios normales. Sin embargo, la displasia broncopulmonar puede coexistir con enfermedades como la EPOC o las cardiopatías.
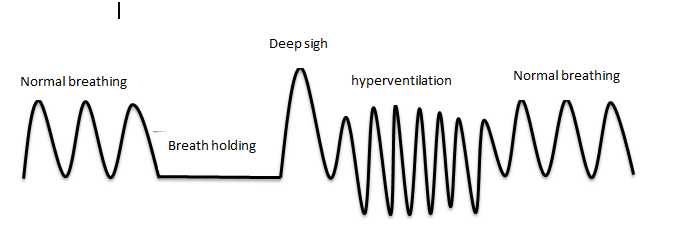
La figura anterior se describe el funcionamiento normal y anormal del patrón de respiración. Retención de la respiración: respiración que se mantuvo durante un período de tiempo. Suspiro profundo: es una inspiración profunda. Hiperventilación: aumento del volumen RR / corriente.
Anatomía clínicamente relevante
El sistema respiratorio humano se encuentra en el tórax. La pared torácica consta de componentes esqueléticos y musculares, extendiéndose entre la 1ª costilla por encima y la 12ª costilla, el margen costal y el proceso xifoide por debajo. El sistema respiratorio se puede clasificar en términos de función y anatomía. Funcionalmente, se divide en dos zonas. La zona conductora se extiende desde la nariz hasta los bronquiolos y sirve como vía para la conducción de gases inhalados. La zona respiratoria es la segunda área, y es el sitio para el intercambio gaseoso. Se compone de conducto alveolar, saco alveolar y alvéolos. Anatómicamente, se divide en el tracto respiratorio superior e inferior. El tracto respiratorio superior comienza proximalmente desde la nariz y termina en la laringe, mientras que el tracto respiratorio inferior continúa desde la tráquea hasta los alvéolos distalmente.
Epidemiología
Alrededor de 10% de los pacientes de una población son diagnosticados con el síndrome de hiperventilación. Sin embargo, muchas más personas tienen trastornos sutiles, aunque clínicamente significativos, del patrón respiratorio. La respiración disfuncional es más frecuente en las mujeres (14%) que en los hombres (2%).
Se sabe poco sobre la respiración disfuncional en niños. Los datos preliminares sugieren que el 5,3% o más de los niños con asma tienen respiración disfuncional y que, a diferencia de los adultos, se asocia con un peor control del asma. No se sabe qué proporción de la población pediátrica general está afectada.
Etiología
Los trastornos del patrón respiratorio ocurren cuando la ventilación excede las demandas metabólicas, lo que resulta en cambios hemodinámicos y químicos que producen síntomas. La falta habitual de exhalación completa, que implica un patrón de respiración en la parte superior del pecho, puede provocar hipocapnia, es decir, una deficiencia de dióxido de carbono en la sangre. El resultado es alcalosis respiratoria y, finalmente, hipoxia, o la reducción del suministro de oxígeno al tejido.
Además de tener un marcado efecto en la bioquímica del cuerpo, las DPB pueden influir en las emociones, la circulación, la función digestiva y las estructuras musculoesqueléticas involucradas en el proceso respiratorio. Esencialmente, prevalece un estado simpático y un estado sutil, pero bastante constante de lucha o huida. Esto puede causar ansiedad, así como cambios en el pH de la sangre, el tono muscular, el umbral de dolor y muchos síntomas del sistema nervioso central y periférico. Por lo tanto, a pesar de no ser una enfermedad, las DPB son capaces de producir síntomas que imitan procesos patológicos, incluidos problemas gastrointestinales o cardíacos.
Los desequilibrios musculoesqueléticos a menudo existen en pacientes con DPB. Estos pueden ser el resultado de un factor contribuyente preexistente o pueden ser causados por el patrón de respiración disfuncional. Los tipos de desequilibrios incluyen pérdida o movilidad torácica, sobrecarga/tensión en los músculos respiratorios accesorios y posturas disfuncionales que afectan el movimiento de la pared torácica, así como exacerbación de un descenso diafragmático deficiente. Un estudio de 2018 realizado por Zafar y sus colegas encontró que los cambios en la posición de la cabeza y el cuello tienen un impacto inmediato en la función respiratoria, incluida la resistencia reducida del diafragma. Cuando estos cambios se vuelven habituales (es decir, con un uso regular de computadora o teléfono), se desarrolla una posición de cabeza hacia adelante. La postura de la cabeza hacia adelante puede causar rigidez, dolor en el cuello y la parte superior de la espalda, respiración superficial, cambios en el patrón de respiración.
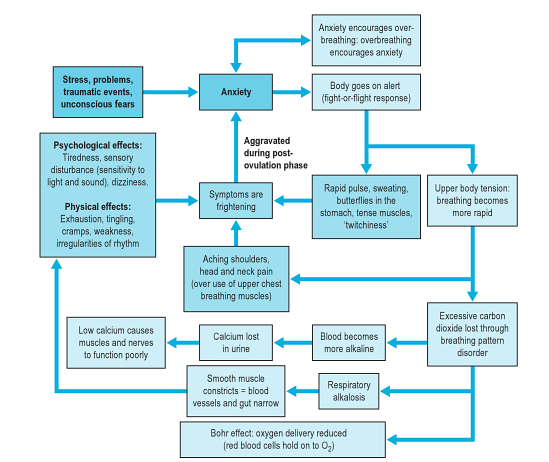
Este diagrama de abajo (de ) muestra el diagrama de flujo estrés-ansiedad-respiración que demuestra los múltiples efectos e influencias posibles de los trastornos del patrón respiratorio.
Presentación clínica
Los trastornos del patrón respiratorio se manifiestan de manera diferente según el individuo. Algunas personas pueden presentar altos niveles de ansiedad/miedo, mientras que otras tienen más síntomas musculoesqueléticos, dolor crónico y fatiga. Se han descrito más de 30 posibles síntomas en relación con las DPB/VHS.
los síntomas Típicos pueden incluir:
- Suspiros y bostezos frecuentes
- Molestias respiratorias
- Sueño perturbado
- Latidos cardíacos erráticos
- Sensación de ansiedad y tensión
- Alfileres y agujas
- Malestar intestinal/náuseas
- Manos húmedas
- Dolor en el pecho
- Confianza destrozada
- Cansado todo el tiempo
- Dolor en los músculos y las articulaciones
- Mareos o sensación de espaciamiento
- Irritabilidad o hipervigilancia
- Sensación de «hambre de aire»
- Malestar respiratorio
- También puede haber una correlación entre el TLP y el dolor lumbar.
La clasificación
Como DP imita otras afecciones graves, por eso es difícil detectar la prevalencia de PPD/DP y el manejo de PPD. En los últimos años, los investigadores sugirieron una clasificación alternativa para PPD / DP.
| clasificación | definición | |
|---|---|---|
| Barker y Everard | ||
| DB torácico | Actividad de la pared torácica superior con o sin activación de los músculos accesorios, suspiros y patrón respiratorio irregular | |
| DB extratorácica | Deterioro de las vías respiratorias superiores que se manifiesta en combinación con trastornos del patrón respiratorio (p. ej. DB funcional (una subdivisión de DB torácica y extratorácica) | |
| DB funcional (una subdivisión de DB torácica y extratorácica) | No hay alteraciones estructurales o funcionales directamente asociadas con los síntomas de DB (por ejemplo , parálisis del nervio frénico, miopatía y eventración diafragmática ((una hoja de diafragma elevada en comparación con otra hoja)) ) | |
| DB estructural (una subdivisión de DB torácica y extratorácica) | Se asocia principalmente con alteraciones anatómicas o neurológicas (p. ej. síndrome de hiperventilación | Asociado con alcalosis respiratoria o independiente de hipocapnia |
| Suspiro profundo periódico | Asociado con suspiro, patrón de respiración irregular y puede solaparse con hiperventilación | |
| La respiración torácica dominante | Asociada a niveles más altos de disnea, puede manifestarse con mayor frecuencia en enfermedades somáticas en las que es necesario aumentar la ventilación. | |
| Forced abdominal expiration | When there is inappropriate and excessive abdominal muscle contraction to assist expiration. Occurs as a normal physiologic adaptation in COPD and pulmonary hyperinflation. | |
| Asincronía toracoabdominal | La mecánica respiratoria ineficaz que ocurre debido al retraso entre la caja torácica y la contracción abdominal se produce como respuesta fisiológica normal en la obstrucción de las vías respiratorias superiores |
Problemas coexistentes
Asma y EPOC
Durante un ataque de asma agudo, los pacientes adoptan una respiración patrón que es similar al patrón visto en el DPB:
- hiperinflada
- rápida
- parte superior del pecho
- superficial
Por lo tanto, se cree que los pacientes con asma crónica pueden tener más probabilidades de desarrollar DPB. Por lo tanto, después de un ataque agudo, es importante restablecer los patrones de respiración abdominal/nasal y los niveles normalizados de CO2. Del mismo modo, el ejercicio se considera comúnmente un desencadenante del asma, pero en algunos pacientes, su dificultad para respirar en realidad puede deberse a la hiperinsuflación y al aumento del esfuerzo respiratorio debido a patrones respiratorios defectuosos.
Rinosinusitis crónica (SLC)
La respiración bucal crónica a menudo ocurre con el SLC y, por lo tanto, puede provocar una disfunción del patrón respiratorio crónico. Las subidas nasales salinas y las inhalaciones de vapor de eucalipto pueden aliviar la congestión sinusal y restaurar la respiración nasal. Debido a que el CRS es común en los pacientes con AVH/TLP, restaurar la respiración nasal es una alta prioridad en los programas de readiestramiento respiratorio.
Dolor crónico
El dolor crónico y la hiperventilación crónica a menudo coexisten. El dolor puede causar un aumento en las frecuencias respiratorias en general. Además, los pacientes con dolor abdominal o pélvico a menudo entablillan los músculos abdominales, lo que provoca la respiración en la parte superior del pecho. Al tratar a pacientes con dolor crónico, es importante trabajar para lograr la respiración nasal / abdominal, así como promover la relajación.
Influencias Hormonales
la Progesterona es un estimulante respiratorio. A medida que alcanza su punto máximo en la fase posterior a la ovulación, puede reducir los niveles de PaCO2. Estos niveles se reducen aún más en el embarazo. Se ha encontrado que los pacientes con síndrome premenstrual pueden beneficiarse del reentrenamiento respiratorio y la educación para reducir cualquier síntoma relacionado con el síndrome respiratorio agudo severo. Del mismo modo, se ha demostrado que las mujeres peri/posmenopáusicas que no pueden tomar THS se benefician del reentrenamiento respiratorio para mejorar el sueño y reducir los sofocos.
Evaluación y Manejo
Para obtener información sobre la Evaluación de los Trastornos del Patrón Respiratorio, haga clic aquí
Para obtener información sobre el Manejo de los Trastornos del Patrón Respiratorio, haga clic aquí.
- 1.0 1.1 1.2 Lum LC. Síndromes de hiperventilación en medicina y psiquiatría: una revisión. Journal of the Royal Society of Medicine (en inglés). 1987 Apr; 80 (4): 229-31..
- 2.0 2.1 Sueda S et al. 2004 Impacto clínico de las pruebas selectivas de provocación de espasmos Dis 15 (8): 491-497
- 3.0 3.1 Ajani AE, Yan BP. El misterio del espasmo de la arteria coronaria. Corazón, Pulmón y circulación. 2007 Feb 1;16 (1): 10-5.
- Peters, D. Prólogo En: Reconocer y Tratar los Trastornos Respiratorios. Chaitow, L., Bradley, D. y Gilbert, C. Elsevier, 2014
- Ott HW, Mattle V, Zimmermann US, Licht P, Moeller K, Wildt L. Los síntomas del síndrome premenstrual pueden ser causados por hiperventilación. Fertilidad y esterilidad. 2006 Oct 1; 86 (4): 1001-e17.
- Nixon PG, Andrews J. Un estudio del umbral anaeróbico en el síndrome de fatiga crónica (SFC). Psicología Biológica. 1996;3(43):264. Smith MD, Russell A, Hodges PW. Los trastornos de la respiración y la continencia tienen una asociación más fuerte con el dolor de espalda que la obesidad y la actividad física. Australian Journal of Physiotherapy. 2006 Jan 1;52(1): 11-6.
- Haugstad GK, Haugstad TS, Kirste UM, Leganger S, Wojniusz S, Klemmetsen I, Malt UF. Postura, patrones de movimiento y conciencia corporal en mujeres con dolor pélvico crónico. Journal of psychosomatic research. 2006 Nov 1; 61 (5): 637-44.
- Naschitz JE, Mussafia-Priselac R, Kovalev Y, Zaigraykin N, Elias N, Rosner I, Slobodin G. Patrones de hipocapnia en la inclinación en pacientes con fibromialgia, síndrome de fatiga crónica, mareos inespecíficos y síncope mediado neuralmente. The American journal of the medical sciences (en inglés). 2006 Jun 1; 331 (6): 295-303.
- Dunnett AJ, Roy D, Stewart A, McPartland JM. El diagnóstico de fibromialgia en mujeres puede verse influenciado por la fase del ciclo menstrual. Diario de Terapias de Movimiento y Trabajo Corporal. 2007 Apr 1;11 (2): 99-105.
- Han JN, Stegen K, De Valck C, Clement J, Van de Woestijne KP. Influencia de la terapia respiratoria en las quejas, la ansiedad y el patrón respiratorio en pacientes con síndrome de hiperventilación y trastornos de ansiedad. Journal of psychosomatic research. 1996 Nov 1;41 (5): 481-93.
- 12.0 12.1 Vidotto LS, Carvalho CR, Harvey A, Jones M. Respiración disfuncional: ¿qué sabemos?. Jornal Brasileiro de Pneumologia. 2019;45(1). Kennedy JW (2012). Serie de Anatomía Clínica-Anatomía del Tracto Respiratorio Inferior. Scottish Universities Medical Journal (en inglés).1 (2).p174-179
- Patwa A, Shah A. Anatomía y fisiología del sistema respiratorio relevantes para la anestesia. Indian journal of anaesthesia (en inglés). 2015 Sep; 59 (9): 533. Ósmosis
- . Anatomía y fisiología del sistema respiratorio. Disponible en: http://www.youtube.com/watch?v=0fVoz4V75_E
- 16.0 16.1 Thomas M1, McKinley RK, Freeman E, Foy C, Price D. La prevalencia de la respiración disfuncional en adultos de la comunidad con y sin asma. Prim Care Respir J. 2005 Apr;14 (2): 78-82.
- Barker NJ, Jones M, O’Connell NE, Everard ML. Ejercicios de respiración para el síndrome de respiración/hiperventilación disfuncional en niños. Base de Datos Cochrane de Revisiones Sistemáticas. 2013(12).
- Palmer BF. Evaluación y tratamiento de la alcalosis respiratoria. American journal of kidney diseases. 2012 Nov 1;60(5):834-8.8.
- Jensen FB. El pH de los glóbulos rojos, el efecto Bohr y otros fenómenos relacionados con la oxigenación en el transporte de O2 y CO2 en la sangre. Acta Physiologica Scandinavica. 2004 Nov;182(3): 215-27.
- van Dixhoorn J 2007. Respiración de todo el cuerpo: una perspectiva de sistemas sobre el reentrenamiento respiratorio. En: Lehrer P et al. (Eréctil.) Principios y prácticas de manejo del estrés. Guilford Press. NY, pp. 291-332
- 21.0 21.1 21.2 21.3 21.4 21.5 21.6 CliftonSmith T, Rowley J. Trastornos respiratorios y fisioterapia: inspiración para nuestra profesión. Revisiones de fisioterapia. 2011 Feb 1;16 (1): 75-86.
- 22.0 22.1 Zafar H, Albarrati A, Alghadir AH, IqbalA. Efecto de Diferentes Posturas de Cabeza y Cuello sobre la Función Respiratoria en Hombres Sanos. Biomed Res Int. 2018;2018:4518269.
- 23.0 23.1 23.2 23.3 23.4 23.5 23.6 Chaitow, L., Bradley, D. y Gilbert, C. Reconocer y tratar los Trastornos Respiratorios. Elsevier, 2014
- McLaughlin L, Goldsmith CH, Coleman K. Evaluación de la respiración y reciclaje como complemento de la terapia manual Man Ther. Febrero de 2011;16(1):51-2.
- Barker N, Everard ML. Familiarizarse con la «respiración disfuncional». Revisiones respiratorias pediátricas. 2015 Jan 1;16 (1): 53-61. Boulding R, Stacey R, Niven R, Fowler SJ. Respiración disfuncional: revisión de la literatura y propuesta de clasificación. European Respiratory Review (en inglés). 2016 Sep 1; 25 (141): 287-94.