Editores originales-Kim McMillin del proyecto Patofisiología de Problemas Complejos de Pacientes de la Universidad Belarmino.
Editores principales: Kim McMillin, Elaine Lonnemann, Evan Thomas, Wendy Walker y Kim Jackson
- Definición/Descripción
- Prevalence
- Características / Presentación Clínica
- Signos agudos & Síntomas
- Comorbilidades asociadas
- Medicamentos
- Pruebas de diagnóstico / Pruebas de Laboratorio / Valores de laboratorio
- Etiología/Causas
- Afectación Sistémica
- Control médico (mejor evidencia actual)
- Manejo de fisioterapia
- Diagnósticos diferenciales
- Informes de casos/ Estudios de casos
- Resources
Definición/Descripción
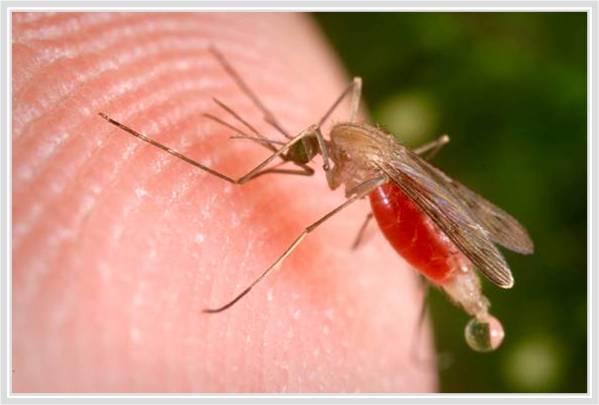
La filariasis linfática es una enfermedad asociada con la infección parasitaria de uno de los tres nematodos diferentes: Wuchereria bancrofti, Brugia malayi o Brugia timori. Los gusanos microscópicos ingresan al cuerpo humano a través de la transmisión de mosquitos, tanto en niños como en adultos, y pueden vivir hasta 5-7 años en el sistema linfático. Aunque la mayoría de las personas infectadas son asintomáticas, un pequeño porcentaje de las personas desarrollará linfedema extremo e infecciones secundarias múltiples como resultado de años de exposición a los parásitos.
 |
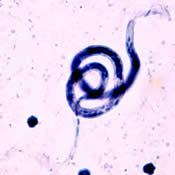 |
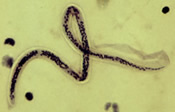
| Wuchereria bancrofti CDC | Brugia malayi CDC |
Prevalence
It is estimated that more than 120 million people in 80 countries worldwide are currently infected with one of the three nematodes. Más del 90% de esos 120 millones de personas están infectadas con la filaria de Wuchereria bancrofti, y la mayoría del ~10% restante está infectado con la filaria de Brugia malayi. Los informes también sugieren que más de 40 millones de personas están significativamente dibilatadas y desfiguradas por la enfermedad.
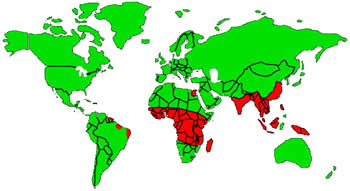
La filariasis linfática es endémica en los trópicos y subtrópicos del sudeste Asiático, África, el Subcontinente de la India, las islas del Pacífico y partes del Caribe y América Latina.
Total Global de Eliminación de tratamientos:
| Región | # de Países Tratados | Total # de Tratamientos (millones) | Total Tratamientos para Niños (millones) |
| África | 17 | 51 | 12.8 |
| América | 4 | 2.7 | 0.8 |
| Eastern Med | 2 | 0.5 | 0.1 |
| Mekong Plus | 5 | 15.9 | 4.9 |
| Pacific | 14 | 0.3 | 0.09 |
| Southeast Asia | 9 | 0.4 | 44.6 |
| Total | 51 | 496.2 | 63.5 |
(Graph courtesy of: http://www.filariasis.org/press_centre/FAQs.htm
Características / Presentación Clínica
La mayoría de las personas que se infectan con filariasis no muestran signos o síntomas clínicos manifiestos, aunque experimentarán irregularidades en su drenaje linfático. Se estima que solo un tercio de los infectados por cualquiera de los nematodos filáricos muestran características clínicas obvias de la afección. Los expertos han atribuido la gravedad de los síntomas como una correlación positiva con el tiempo prolongado de exposición y acumulación de gusanos.
Signos agudos & Síntomas
- Adenolinfangitis
- Fiebre filárica
- eosinofilia pulmonar tropical
adenolinfangitis aguda: Las características incluyen linfadenopatía dolorosa y linfangitis retrógrada que afectan con mayor frecuencia a los ganglios inguinales, los genitales y extremidades inferiores que conducen a edema extremo, elefantiasis y, a veces, descomposición de la piel e infecciones secundarias. Los brotes pueden durar de 4 a 7 días y ocurrir hasta 4 veces al año, dependiendo de la gravedad del linfedema.
Fiebre de filaria: A menudo, fiebre aguda que ocurre independientemente de cualquier otro signo de linfadenopatía. La fiebre filarial a veces se diagnostica erróneamente como una manifestación de la malaria y otras enfermedades tropicales debido a la falta de síntomas asociados.
Eosinofilia pulmonar tropical: Se observa con mayor frecuencia en hombres jóvenes y es causada por microfilarias atrapadas en los pulmones. El sistema inmunitario presenta una «hiperrespuesta» respiratoria al problema, causando sibilancias nocturnas excesivas.
Signos crónicos & Síntomas:
- Linfedema
- Patología renal
- Infecciones secundarias
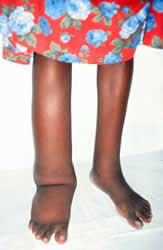
Linfedema: Comúnmente involucra vasos en los ganglios linfáticos inguinales y axilares, afectando las cuatro extremidades. El linfedema en estadio temprano generalmente se caracteriza por edema con picaduras, pero las etapas más crónicas muestran edema sin picaduras con endurecimiento de los tejidos circundantes, lo que eventualmente conduce a hiperpigmentación e hiperqueratosis. Las manifestaciones crónicas también pueden involucrar los senos y los genitales masculinos. Los hidroceles (hinchazón del escroto) pueden tener más de 30 cm de diámetro, pero generalmente son indoloros a menos que haya una infección bacteriana. Patología renal: Cuando se obstruye el sistema linfático renal, el líquido linfático puede pasar a la pelvis renal. La quiluria, o líquido linfático en la orina, causa una apariencia lechosa en la orina excretada. La hematuria y la proteinuria también pueden estar presentes y eventualmente pueden causar deficiencias nutricionales y anemia.
Infecciones secundarias: Bacterial and fungal infections become problematic in lymphatic filariasis due to edema-causing skin folds and skin tears.

Comorbilidades asociadas
agregue texto aquí
Medicamentos
Dietilcarbamazina (DEC)
- Medicamento de elección para la filariasis linfática causada por cualquiera de los tres nematodos
- Potente agente microfilaricida, pero el modo de acción es incierto
- También mata aproximadamente el 50% de los gusanos adultos
- No distribuidos para su uso en los EE. UU., pero pueden obtenerse a través de los CDC bajo un Nuevo protocolo de medicamentos en investigación
- Se ha agregado a la sal en algunas regiones endémicas
- Los efectos secundarios incluyen fiebre, dolor de cabeza, anorexia, náuseas y artralgias.
- No es seguro para su uso durante el embarazo
vermectina
- Una dosis única puede reducir la microfilaremia en un 90% en la filariasis de W. bancrofti
- No tiene un efecto significativo en la viabilidad de los gusanos adultos, por lo que los resultados no se mantienen sin dosis repetidas
- Puede ser beneficioso para afectar la fertilidad de los gusanos
Albendazol
- in efecto directo sobre las microfilarias; la disminución lenta durante un período de 6-8 semanas
- Los ciclos de tratamiento de 14 días muestran una disminución significativa de las macrofilarias
Doxiciclina
- Al mismo tiempo evita que los gusanos adultos se reproduzcan y produce efectos macrofilaricidas de hasta un 80-90%
- Mejora clínica del edema
- El menor número de reacciones adversas
¿El tratamiento recomendado?
No hay un mejor tratamiento para la filariasis. La eficacia es mayor cuando se usa una combinación de medicamentos; más comúnmente, DEC además de Albmectina o Albendazol. Desafortunadamente, ciertas regiones endémicas también son susceptibles a la infección por otros nematodos: oncocercosis (también conocida como ceguera de los ríos) y loiasis (también conocida como gusano ocular africano). El uso de DEC o Imectina en personas coinfectadas puede causar efectos adversos graves, que incluyen, entre otros, encefalopatía.
Pruebas de diagnóstico / Pruebas de Laboratorio / Valores de laboratorio
Anomalías inespecíficas de las pruebas:
- Eosinofilia (> 3000 / microlitro)
- Hematuria microscópica
- Proteinuria microscópica
Frotis de sangre:
- Las muestras se extraen idealmente entre las 10 p. m. y las 2 a. m. debido al tiempo máximo de picadura de mosquitos vectores
- 20 microlitros de sangre pueden detectar microfilarias, pero se puede requerir una muestra de sangre de 1 mL para hacer un diagnóstico
- >Se pueden encontrar 10,000 microfilarias por 1 ml de sangre en regiones endémicas
- Las muestras se tiñen y centrífugas
- Las especies de microfilarias se pueden diferenciar por características morfológicas
Pruebas de anticuerpos:
- Las pruebas serológicas para anticuerpos filáricos pueden detectar niveles elevados de IgG e IgE
- Poca especificidad
- No se puede distinguir entre los tipos filáricos
- No se puede diferenciar entre infecciones pasadas y presentes
- Se están desarrollando pruebas más nuevas que analizan anticuerpos IgG4 anti filáricos específicos para mostrar infecciones activas
:
- Detectar la presencia de gusanos adultos
- Las pruebas de Antígeno Filárico Circulante (AFC) se consideran el estándar de oro para diagnosticar infecciones de Wuchereria bancrofti
- Actualmente no hay pruebas de antígeno disponibles para la filariasis malaya brugiana
Radiología:
- La ecografía se puede utilizar para detectar gusanos adultos y destrucción de vasos
- La ecografía puede localizar gusanos en los linfáticos epididimales y mamarios
- La»danza filarial», o el movimiento constante de gusanos vivos, se puede captar con imágenes de ultrasonido y, a veces, se usa para monitorear la efectividad de ciertos tratamientos
- La linfoscintigrafía se usa para evaluar el alcance de la destrucción linfática
Etiología/Causas
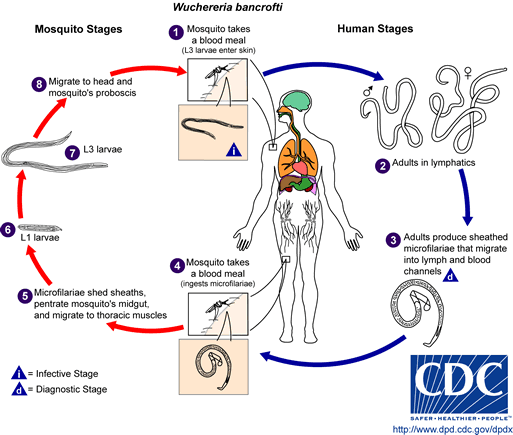
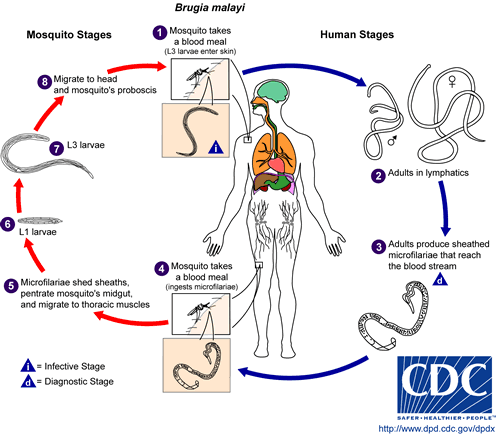
Afectación Sistémica
1. Linfáticas: Las filarias adultas pueden vivir en el sistema linfático hasta 7 años mientras continúan reproduciéndose, lo que conduce a la obstrucción del drenaje y la destrucción de los vasos.
2. Renal: El líquido linfático intestinal se puede depositar en la pelvis renal y eventualmente llegar a la orina para ser excretado por el cuerpo (quiluria). Esto puede llevar a hipoproteinemia, hematuria y anemia, ya que se pierden grandes cantidades de grasa y proteínas a través de la orina y el líquido linfático.
3. Dermatológica: Edema con picaduras, hiperpigmentación e hiperqueratosis están presentes como resultado del linfedema asociado. En casos graves, las personas afectadas desarrollan elefantiasis.
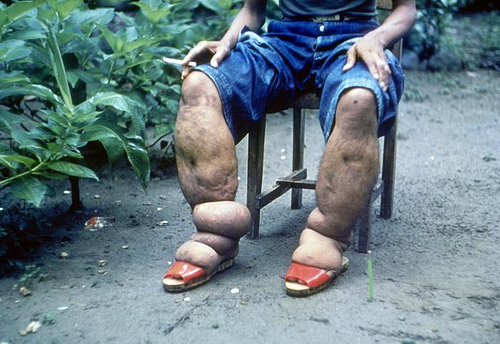
4. Reproductivo: En las mujeres, la afectación del tejido mamario y los ovarios (junto con edema de las extremidades superiores o inferiores) no es infrecuente. En los hombres, los genitales pueden verse gravemente afectados. Los hidrocelos unilaterales o bilaterales en el escroto (especialmente en el cordón espermático) pueden provocar desfiguración y pérdida de la función sexual.
5. Inmune: Otras infecciones bacterianas o fúngicas a menudo se desarrollan como resultado secundario de la filariasis linfática, principalmente debido a pliegues y desgarros excesivos de la piel.
Control médico (mejor evidencia actual)
- Terapia con medicamentos recetados
- Prevención
- Tratamiento postinfección
- Atención clínica
- Control del linfedema
- Lavar y secar el área afectada dos veces al día
- Elevar las extremidades inferiores por la noche
- antibióticos/Medicamentos tópicos para heridas pequeñas
- Calzado cómodo
- Cirugía
- Hidroceles
- Educación para el paciente
- Asesoramiento para el paciente
Prevención para viajeros:
Las condiciones crónicas de LF generalmente no son una preocupación para aquellas personas que desean visitar regiones endémicas del mundo porque no permanecen el tiempo suficiente para acumular una cantidad dañina de microfilarias, aunque se han reportado los siguientes síntomas leves de tipo alérgico: linfangitis/linfadenitis, urticaria (urticaria), erupción cutánea y eosinofilia periférica. Las recomendaciones para los viajeros son las siguientes: use mangas largas y pantalones largos, duerma bajo una mosquitera o en el aire acondicionado, use repelente de insectos y permanezca en el interior o lejos de los lugares de reproducción de mosquitos entre el atardecer y el amanecer (es el momento preferido para picar).
Manejo de fisioterapia
Las manifestaciones clínicas de la filariasis, como el linfedema y la elefantiasis, son causadas por la exposición prolongada a las filarias y los mosquitos que las transmiten en regiones endémicas. Estos individuos afectados no suelen estar infectados activamente, sino que sufren los efectos de años de exposición a uno de los tres nematodos. El manejo médico no es apropiado para estas personas.
El tratamiento con fisioterapia de la enfermedad consiste principalmente en el tratamiento de un terapeuta para el linfedema, junto con la educación sobre el cuidado e higiene adecuados de la piel. También se indica una prescripción de ejercicio adecuada y un manejo del cuidado de las heridas. No hay ninguna intervención de terapia física indicada para hidrocele; los infectados por lo general no responden bien a la DEC, y en algunos casos se requiere cirugía.
Diagnósticos diferenciales
Las causas más sospechosas de Linfadenopatía:
- Mononucleosis
Virus de Epstein-Barr - Toxoplasmosis
Citomegalovirus - VIH
- Enfermedad por arañazo de gato
- Faringitis
- Tuberculosis
sífilis secundaria - Hepatitis B
Linfogranuloma venéreo Chancroide - LES
- Artritis Reumatoide
- Linfoma
- Leucemia
- Enfermedad del suero
- Sarcoidosis
- Enfermedad de Kawasaki
Causas de Linfadenopatía relacionadas con los viajes:
- Coccidioidomicosis
- Peste Bubónica
- Histoplasmosis
- Tifus de matorral
- tripanosomiasis africana
- tripanosomiasis americana
- Kala-azar
- Fiebre tifoidea
Informes de casos/ Estudios de casos
Barreto SG, Rodrigues J, & Pinto RGW. Granuloma filarial de la túnica testicular que imita una neoplasia testicular: reporte de un caso. Journal of Medical Case Reports. 2008; 2(321).
Disponible en: http://jmedicalcasereports.com/content/2/1/321
Cengiz N, Savaş L, Uslu Y, Anarat A. Filariasis en un niño del sur de Turquía: reporte de un caso. Turk J Pediatr. 2006 Apr-Jun; 48(2): 152-4.
Disponible en: http://www.ncbi.nlm.nih.gov/pubmed/16848117
Kapoor AK, Puri SK, Arora A, Upreti L, Puri AS. Reporte de caso: Filariasis que se presenta como quiste intraabdominal. Indian J Radiol Imaging 2011; 21: 18-20.
Disponible en:http://www.ijri.org/text.asp?2011/21/1/18/76048
Casley-Smith JR y Casley-Smith JR. Tratamiento moderno del linfedema II: Las Benzopironas. Australasian J of Derm. 1992; 33(2): 69-74.
Disponible en: http://onlinelibrary.wiley.com/doi/10.1111/j.1440-0960.1992.tb00082.x/abstract
Resources
Living with LF (GlaxoSmithKline): http://www.gsk.com/community/filariasis/living.htm
Global Alliance to Eliminate LF: http://www.filariasis.org
Centers for Disease Control and Prevention: http://www.cdc.gov/parasites/lymphaticfilariasis/epi.html
Tropical Disease Research: http://www.TropIKA.net
World Health Organization: http://www.who.int/mediacentre/factsheets/fs102/en/
- 1.0 1.1 1.2 1.3 1.4 1.5 Center for Disease Control and Prevention. Disease search: filariasis. http://www.cdc.gov/parasites/lymphaticfilariasis/. (Accessed February 27, 2011).
- Lymphatic filariasis: la enfermedad y su control. Quinto informe del Comité de Expertos de la OMS en Filariasis. World Health Organ Tech Rep Ser 1992; 821: 1.
- Ngwira BM, Jabu CH, Kanyongoloka H, et al. Lymphatic filariasis in the Karonga district of northern Malawi: a prevalence survey. Ann Trop Med Parasitol 2002; 96: 137.
- Pani SP, Srividya A. Manifestaciones clínicas de la filariasis bancroftiana con especial referencia a la clasificación del linfedema. Indian J Med Res 1995; 102:114.
- 5.0 5.1 Sethi S, Misra K, Singh UR, et al. Filariasis linfática del ovario y mesosalpinx. J Obstet Gynaecol Res 2001; 27: 285.
- 6.0 6.1 Franco-Paredes C, Hidron A, Steinberg J. Una mujer de Guyana Británica con dolor de espalda recurrente y fiebre. Quiluria asociada a infección por Wuchereria bancrofti. Clin Infect Dis 2006; 42: 1297, 1340.
- 7.0 7.1 Dreyer G, Ottesen EA, Galdino E, et al. Anomalías renales en pacientes microfilarémicos con filariasis bancroftiana. Am J Trop Med Hyg. 1992; 46:745.
- Tisch DJ, Michael E, Kazura JW. Opciones de quimioterapia masiva para controlar la filariasis linfática: una revisión sistemática. Lancet Infect Dis. 2005; 5:514.
- Cao WC, Van der Ploeg CP, Plaiser AP, et al. Imectina para la quimioterapia de la filariasis bancroftiana: un metanálisis del efecto del tratamiento único. Trop Med Int Health. 1997; 2:393.
- Taylor MJ, Makunde WH, McGarry HF, et al. Actividad macrofilaricida después del tratamiento con doxiciclina de Wuchereria bancrofti: un ensayo doble ciego aleatorizado controlado con placebo. Lancet 2005; 365: 2116.
- 11.0 11.1 Organización Mundial de la Salud. Búsqueda de enfermedades: Filariasis linfática. http://www.who.int/mediacentre/factsheets/fs102/en/. (Consultado el 10 de marzo de 2011).
- Ottesen EA, Weller PF. Eosinofilia después del tratamiento de pacientes con esquistosomiasis mansoni y filariasis de Bancroft. J Infect Dis 1979; 139: 343.
- Lal RB, Ottesen EA. Especificidad diagnóstica mejorada en filariasis humana mediante la evaluación de anticuerpos IgG4. J Infect Dis 1988; 158: 1034.
- Weil GJ, Ramzy RM. Herramientas de diagnóstico para programas de eliminación de filariasis. Trends Parasitol 2007; 23: 78.
- Mand S, Debrah A, Batsa L, et al. Detección fiable y frecuente de Wuchereria bancrofti adulta en mujeres ghanesas por ultrasonografía. Trop Med Int Health 2004; 9: 1111.
- Freedman DO, de Almeida Filho PJ, Besh S, et al. Análisis linfocintigráfico de anomalías linfáticas en filariasis humana sintomática y asintomática. J Infect Dis 1994; 170: 927.
- Alianza Global para Eliminar la Filariasis Linfática. http://www.filariasis.org / all_about_lf / management.HTML. (Consultado el 14 de marzo de 2011).
- Academia Americana de Médicos de Familia. http://www.aafp.org/afp/981015ap/ferrer.html. (Consultado el 16 de marzo de 2011).