Temas de estudio:
- Complejos ventriculares prematuros (PVCs)
- Aberrancia vs. ectopia ventricular
- Taquicardia ventricular
- Diagnóstico diferencial de taquicardias QRS anchas
- Ritmos ventriculares acelerados
- Ritmo idioventricular
- Parasistolia ventricular
Complejos Ventriculares prematuros (PVCs)

unifocal (ver arriba), multifocal (ver abajo) o multiformado. Los PVCs multifocales tienen diferentes sitios de origen, lo que significa que sus intervalos de acoplamiento (medidos a partir de los complejos QRS anteriores) suelen ser diferentes. Los PVCs multiformados generalmente tienen los mismos intervalos de acoplamiento (porque se originan en el mismo sitio ectópico, pero su conducción a través de los ventrículos difiere. Los PVCs multiformados son comunes en la intoxicación digitálica.

Las VPV pueden ocurrir como eventos individuales aislados o como coplas, trillizos y salvas (4-6 VPV seguidas), también llamadas taquicardias ventriculares breves.

Los PVCs pueden ocurrir al principio del ciclo (fenómeno R-on-T), después de la onda T (como se ve anteriormente), o al final del ciclo, a menudo fusionándose con el siguiente QRS (ritmo de fusión). Las PVCs R-on-T pueden ser especialmente peligrosas en una situación isquémica aguda, porque los ventrículos pueden ser más vulnerables a la taquicardia ventricular o a la fibrilación. A continuación se muestran algunos ejemplos.

Los eventos siguientes de PVC son de interés. Por lo general, un PVC es seguido por una pausa compensatoria completa porque el tiempo del nodo sinusal no se interrumpe; una onda P sinusal no puede llegar a los ventrículos porque todavía son refractarios al PVC; el siguiente impulso sinusal se produce a tiempo en función de la frecuencia sinusal. Por el contrario, los PAC suelen ir seguidos de una pausa incompleta porque el PAC generalmente entra en el nodo sinusal y restablece su sincronización; esto permite que la siguiente onda P sinusal aparezca antes de lo esperado. Estos conceptos se ilustran a continuación.

No todos los PVCs son seguidos por una pausa. Si el PVC se presenta lo suficientemente temprano (especialmente si la frecuencia cardíaca es lenta), puede aparecer intercalado entre dos latidos normales. Esto se denomina PVC interpolado. El impulso sinusal después del PVC puede conducirse con un intervalo PR más largo debido a la conducción oculta retrógrada por el PVC en la unión AV, ralentizando la conducción posterior del impulso sinusal. prueba

Finalmente, un PVC puede capturar de forma retrógrada la aurícula, restablecer el nodo sinusal y ser seguido por una pausa incompleta. A menudo, la onda P retrógrada se puede ver en el ECG, escondiéndose en la onda ST-T del PVC.
El evento post-PVC más inusual es cuando la activación retrógrada de la unión AV vuelve a entrar en los ventrículos como eco ventricular. Esto se ilustra a continuación. El diagrama de «escalera» debajo del ECG nos ayuda a entender el mecanismo. La onda P que sigue al PVC es la onda P sinusal, pero el intervalo PR es demasiado corto para que haya causado el siguiente QRS. (Recuerde, el intervalo PR después de un PVC interpolado suele ser más largo de lo normal, ¡no más corto!).

Los PVCs generalmente sobresalen como «pulgares doloridos», porque son de apariencia extraña en comparación con los complejos normales. Sin embargo, no todos los pulgares adoloridos prematuros son PVCs. En el ejemplo a continuación se ven 2 PACs, #1 con un QRS normal y #2 con aberrancia de BRD, que parece un pulgar adolorido. El desafío, por lo tanto, es reconocer los pulgares doloridos por lo que son, ¡y ese es el próximo tema de discusión!

Aberración vs Ectopia Ventricular
Una pregunta más importante
de Conducción Ventricular Aberrante: definida como la conducción intraventricular anormal intermitente de un impulso supraventricular. El fenómeno se produce debido a la refractariedad desigual de las ramas del haz y la prematuridad crítica de un impulso supraventricular (véase el diagrama de los Tres Destinos de las PAC). Con tal prematuridad crítica, el impulso supraventricular se encuentra con una rama del haz (o fascículo) que responde, y la otra que es refractaria, y por lo tanto se lleva a cabo con un bloqueo de rama del haz o patrón de bloqueo fascicular.
Pistas de ECG para el diagnóstico diferencial de latidos prematuros QRS anchos:
- La onda P ectópica anterior (es decir, la P’ del PAC) generalmente oculta en la onda ST-T del latido anterior favorece la conducción ventricular aberrante. En el ECG de abajo, observe la flecha que apunta a una onda P prematura en el segmento ST-T. El QRS tiene una morfología de BRD.


- Analizar la pausa compensatoria): Una pausa completa favorece la ectopía ventricular (es decir, no se restablece el marcapasos sinusal; el siguiente impulso sinusal llega a tiempo). Una pausa incompleta favorece la aberración (i. e., porque las prematuras supraventriculares son más propensas a restablecer el tiempo del nódulo sinusal). Tenga en cuenta las excepciones a esta regla simple porque los PVCs pueden activar las aurículas de forma retrógrada y restablecer el nodo sinusal (pausa incompleta), y los PAC pueden fallar al restablecer el nodo sinusal (pausa completa).
- Regla Larga-Corta (Fenómeno de Ashman): Cuanto más temprano en el ciclo se produce un PAC y cuanto más largo es el ciclo anterior, más probable es que el PAC se realice con aberración (ver diagrama «Los tres destinos de los PAC»). Esto se debe a que el período refractario del sistema de conducción ventricular es proporcional a la duración del ciclo o a la frecuencia cardíaca; cuanto mayor sea la duración del ciclo o menor sea la frecuencia cardíaca, mayor será el tiempo de recuperación del sistema de conducción. En la mayoría de los individuos, el haz derecho normalmente se recupera más lentamente que el izquierdo y, por lo tanto, es más probable que un PAC cronometrado críticamente se lleve a cabo con BRD que con BRI. En los corazones enfermos, sin embargo, también se observa aberrancia de BRI. El Dr. Richard Ashman y sus colegas describieron esto por primera vez en 1947 en pacientes con fibrilación auricular. Señaló que los complejos QRS que finalizaban un intervalo RR corto a menudo tenían un patrón de BRD si el intervalo RR anterior era largo. (Eso es todo lo que se necesita para que tu nombre se una a un fenómeno; ¡debes publicar!).
- Analiza la morfología QRS del ritmo de aspecto divertido. Esta es una de las pistas clínicas más gratificantes, especialmente si se utiliza el plomo V1 (o el plomo monitorizado MCL1 en unidades de cuidados intensivos). Dado que la aberrancia casi siempre se presenta en forma de morfología de bloqueo de rama de haz, V1 es la mejor pista para diferenciar la BRD de la BRI; La BRD crea una desviación positiva, y la BRI, una desviación negativa. Por lo tanto, el primer orden del día es identificar la dirección de las fuerzas QRS en V1.
Si el QRS en V1 es en su mayoría positivas existen las siguientes posibilidades:

- rsR’ o rSR’ QRS morfologías sugiere RBBB aberración >90% del tiempo!

- monofásica ondas R o R ondas con una muesca o mancha en el recorrido de las ondas R sugiere la ectopia ventricular > 90% del tiempo (ver más abajo)!

- onda R monofásica con una muesca o ligadura en el golpe ascendente de la onda R: 50-50 posibilidad o cualquiera!

- La morfología qR sugiere ectopía ventricular a menos que un IM anteroseptal previo o a menos que el complejo QRS V1 normal del paciente tenga una morfología QS (es decir, sin onda r inicial).
Si el QRS en V1 es principalmente negativo existen las siguientes posibilidades:


- la Rápida bajada de la onda S con o sin precedentes «fino» onda r sugiere LBBB aberración casi siempre!
- Onda r»gorda» (0,04 s) o muesca / ligadura en el golpe descendente de la onda S o > El retraso de 0,06 s desde el inicio del QRS hasta el nadir de la onda S casi siempre sugiere ectopía ventricular!

Otra pista de morfología de QRS de Lead V6:
- Si la morfología del QRS ancho es predominantemente negativa en dirección en la derivación V6, lo más probable es que se trate de una ectopía ventricular (suponiendo que V6 se coloque con precisión en la línea axilar media).
El tiempo del complejo QRS ancho prematuro también es importante porque los complejos QRS conducidos de forma aberrante solo ocurren al principio del ciclo cardíaco durante el período refractario de una de las ramas de conducción. Por lo tanto, los complejos QRS amplios prematuros tardíos (después de la onda T, por ejemplo) son con mayor frecuencia de origen ectópico ventricular.
Taquicardia ventricular
Descriptores a tener en cuenta al considerar la taquicardia ventricular:
- Sostenida (duradera >30 segundos) vs.no sostenida
- Monomórfica (morfología uniforme) vs. polimórfica vs. Torsade-de-pointes
- Torsade-de-pointes: una taquicardia ventricular polimórfica taquicardia asociada a los síndromes de QT largo caracterizados por variaciones fásicas en la polaridad de los complejos QRS alrededor de la línea basal. La frecuencia ventricular es a menudo > 200 lpm y la fibrilación ventricular es una consecuencia.

- Torsade-de-pointes: una taquicardia ventricular polimórfica taquicardia asociada a los síndromes de QT largo caracterizados por variaciones fásicas en la polaridad de los complejos QRS alrededor de la línea basal. La frecuencia ventricular es a menudo > 200 lpm y la fibrilación ventricular es una consecuencia.
- Presencia de disociación AV (actividad auricular independiente) frente a captura auricular retrógrada
- Presencia de complejos QRS de fusión (latidos Dressler) que se producen cuando los latidos supraventriculares (generalmente sinusales) entran en los ventrículos durante la secuencia de activación ectópica.
Diagnóstico diferencial: al igual que para latidos de aspecto divertido prematuros individuales, no todas las taquicardias QRS anchas son de origen ventricular (es decir, pueden ser taquicardias supraventriculares con bloqueo de rama o preexcitación de WPW).
Diagnóstico diferencial de Taquicardias QRS Anchas
Aunque este es un tutorial de ECG, no olvidemos algunas pistas simples de taquicardia ventricular junto a la cama:
- La cardiopatía avanzada (por ejemplo, cardiopatía coronaria) favorece estadísticamente la taquicardia ventricular
- Las ondas de cañón ‘a’ en el pulso venoso yugular sugieren taquicardia ventricular con disociación AV. En estas circunstancias, las contracciones auriculares pueden ocurrir cuando la válvula tricúspide todavía está cerrada, lo que conduce a las pulsaciones retrógradas gigantes que se observan en el pulso JV. Con la disociación AV, estas ondas a gigantes ocurren de forma irregular.
- Intensidad variable del sonido cardíaco S1 en el ápice( cierre mitral); de nuevo, esto se observa cuando hay disociación AV que resulta en una posición variable de las valvas de la válvula mitral dependiendo del momento de la sístole auricular y ventricular.
- Si el paciente es hemodinámicamente inestable, piense en taquicardia ventricular y actúe en consecuencia.
Pistas de ECG:
- Regularidad del ritmo: Si la taquicardia QRS ancha es sostenida y monomórfica, entonces el ritmo suele ser regular (es decir, intervalos RR iguales); un ritmo irregular-irregular sugiere fibrilación auricular con aberración o con preexcitación de WPW.
- La disociación A-V sugiere fuertemente taquicardia ventricular! Desafortunadamente, la disociación AV solo ocurre en aproximadamente el 50% de las taquicardias ventriculares (el otro 50% tiene captura atrial retrógrada o «asociación V-A»). De los pacientes con disociación AV, solo se reconoce fácilmente si la tasa de taquicardia es < 150 lpm. Las frecuencias cardíacas más rápidas dificultan la visualización de ondas P disociadas.
- Los latidos o capturas de fusión a menudo ocurren cuando hay disociación AV y esto también sugiere un origen ventricular para la taquicardia QRS ancha.
- La morfología de QRS en el plomo V1 o V6 como se describió anteriormente para ritmos de aspecto divertido y prematuro es a menudo la mejor pista del origen, ¡así que regresa y echa un vistazo a las pistas! También considere algunas otras pistas morfológicas:
- Eje QRS plano frontal extraño (i. e. de +150 grados a -90 grados o cuadrante NW) sugiere taquicardia ventricular
- La morfología del QRS similar a los PVCs observados previamente sugiere taquicardia ventricular
- Si todos los complejos QRS de V1 a V6 están en la misma dirección (positivo o negativo), es probable que la taquicardia ventricular
- Complejos QRS especialmente anchos (> 0,16 s) sugiera taquicardia
- También considere el siguiente Algoritmo de cuatro pasos reportado por Brugada et al, Circulation 1991;83:1649:,
- Paso 1: Ausencia de complejo RS en todas las derivaciones V1-V6?
Sí: ¡Dx es taquicardia ventricular! - Paso 2: No: ¿Es el intervalo desde el comienzo de la onda R hasta el nadir de la onda S > 0,1 s en cualquier cable RS?Sí: ¡Dx es taquicardia ventricular!
- Paso 3: No: ¿Se ven disociaciones, fusiones o capturas AV?Sí: ¡Dx es taquicardia ventricular!
- Paso 4: No: ¿Hay criterios morfológicos para la TV presentes en las derivaciones V1 y V6?Sí: ¡Dx es taquicardia ventricular!
- NO: ¡El diagnóstico es taquicardia supraventricular con aberración!
- Paso 1: Ausencia de complejo RS en todas las derivaciones V1-V6?



Ritmos ventriculares acelerados
(ver ECG a continuación)
- Un ritmo ventricular «activo» debido a una mayor automaticidad de un marcapasos ventricular (la reperfusión después de la terapia trombolítica es un factor causal común).
- Frecuencia ventricular 60-100 lpm (cualquier cosa más rápida sería taquicardia ventricular)
- A veces llamado ritmo ventricular isócrono porque la frecuencia ventricular está cerca de la frecuencia sinusal subyacente
- Puede comenzar y terminar con latidos de fusión (activación ventricular en parte debido a la activación sinusal normal de los ventrículos y en parte por el enfoque ectópico).
- Generalmente benigno, de corta duración y que no requiere terapia.
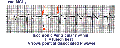
Ritmo idioventricular
Ritmo de escape «pasivo» que se produce de forma predeterminada cuando los marcapasos de palanca superior en la unión AV o el nodo sinusal no logran controlar la activación ventricular.
- La velocidad de escape suele ser de 30-50 bpm (es decir, más lenta que un ritmo de escape de unión).
- Se observa con mayor frecuencia en un bloqueo AV completo con disociación AV o en otras afecciones bradicárdicas.
Parasistolia ventricular
- PVCs acopladas no fijas en las que los intervalos interectópicos (es decir, el tiempo entre los PVCs) son múltiples (p. ej., 1x, 2x, 3x, . . . sucesivamente.) de la velocidad básica del foco parasistólico
- Los PVCs tienen una morfología uniforme a menos que se produzcan latidos de fusión
- Por lo general, el bloqueo de entrada está presente alrededor del foco ectópico, lo que significa que el ritmo primario (por ejemplo, ritmo sinusal) no puede entrar en el sitio ectópico y restablecer su tiempo.
- también puede ver el bloqueo de salida; es decir, la salida del sitio ectópico puede bloquearse ocasionalmente (es decir, no hay PVC cuando se espera uno).
- Los latidos de fusión son comunes cuando los incendios ectópicos del sitio mientras los ventrículos ya se están activando desde el marcapasos primario

- Los ritmos parasistólicos también se pueden ver en las aurículas y la unión AV
Volver a la lección 5