La necessità di stabilire la diagnosi corretta nei pazienti con elevazione del segmento ST sul loro ECG è fondamentale se si considera che il differenziale più importante è l’infarto miocardico con elevazione ST (STEMI). Ci sono 2 problemi principali quando si cerca di diagnosticare STEMI: (i) la velocità con cui dobbiamo fare la diagnosi a causa della natura critica del tempo del trattamento e (ii) le potenziali conseguenze di una terapia di riperfusione urgente inappropriata (cioè trombolisi o angioplastica).
L’interpretazione dell’ECG viene solitamente effettuata sotto pressione temporale e senza il lusso di ulteriori indagini per aiutare a chiarire la diagnosi. Di conseguenza dobbiamo fare affidamento sulla nostra valutazione clinica (cioè storia ed esame) del paziente in combinazione con la nostra interpretazione dell’ECG al fine di fare la diagnosi corretta.
Ci sono un gran numero di cause di elevazione del segmento ST senza infarto. Lo scopo di questo modulo di apprendimento è quello di rivedere le condizioni che sono suscettibili di imitare STEMI. Molti sono principalmente di origine cardiaca (ad es. ripolarizzazione precoce benigna (BER), Sindrome di Brugada o pericardite) ma molti non lo sono (ad es. iperkaliemia o embolia polmonare).
Sono disponibili prove che dimostrano che l’interpretazione dell’ECG non è perfetta. Uno studio che ha valutato il riconoscimento pre-ospedaliero dei criteri di elevazione della ST per la trombolisi ha mostrato che il 51% non ha avuto infarto miocardico come diagnosi finale1. Un ulteriore studio ha riportato che la corretta differenziazione di BER da STEMI da parte di un gruppo di medici di emergenza e cardiologi si è verificata rispettivamente nell ‘ 81% e nel 90% dei casi2. Gli autori hanno concluso che i cardiologi avevano molti più anni di esperienza e che questo era il motivo per cui erano più accurati nel fare la diagnosi corretta.
di Apprendimento Morso
La capacità di riconoscere BER da STEMI non è sempre semplice ed è in parte correlato con esperienza clinico e contesto clinico
Le cause di ST segment elevation (vedi Tabella 1)
Questo modulo vengono illustrate le cause cardiache di ST segment elevation estranei all’infarto acuto del miocardio (MI), e non per cause cardiache che potrebbero presentare analogamente a MI (es. con collasso o dolore toracico: emorragia subaracnoidea o embolia polmonare) o che possono complicare l’infarto miocardico (ad es. iperkaliemia).
Tabella 1: Cause patologiche di elevazione ST

Morso di apprendimento
Esistono molte cause di elevazione del segmento ST che non sono correlate all’infarto miocardico acuto
Riconoscimento dell’elevazione del segmento ST
Il segmento ST rappresenta la depolarizzazione miocardica ventricolare completata. Questo segmento può essere PIATTO (vedi Figura 1) o può essere inclinato (vedi Figura 3).
La Società europea di Cardiologia4 definisce l’altezza dell’elevazione ST nell’AMI come misurata nel punto J (vedi Figure 1-4). Uno studio ha dimostrato come la misurazione dell’altezza del segmento ST sia altamente variabile tra i medici junior 5, con il punto di misurazione che varia fino a 5 mm oltre il punto J (vedi Figura 4).
Morso di apprendimento
La misurazione dell’elevazione del segmento ST deve avvenire nel punto J
Figura 1: componenti dell’ECG-identificazione del punto J

Tre domande sono importanti nella valutazione del segmento ST:
- Dov’è la linea di base?
- Qual è il punto J?
- Dove misuriamo lungo il segmento ST?
Dov’è la linea di base?
L’elevazione del segmento ST è definita come deviazione del segmento ST maggiore di 0,1 mV sopra una linea che unisce 2 segmenti TP successivi3; se il segmento TP non è chiaramente identificabile, è possibile utilizzare il segmento PR (vedere Figura 2).
Figura 2: Dimostrazione della linea di base

Qual è il punto J?
Questo è definito come la giunzione tra il complesso QRS e il segmento ST (vedi Figura 3)

Dove lungo il segmento ST misuriamo l’elevazione?
Questo non è così chiaro: misurare l’altezza di un segmento ST piatto (ad es. in Figura 1) sarà semplice, ma lo stesso non si può dire per un segmento ST inclinato (ad es. figura 2).
Figura 4: Dimostrare la variabilità nella misurazione del punto J

Riconoscimento dell’elevazione del segmento ST senza infarto
(i) Morfologia del segmento ST (cioè forma – vedi Figura 5):
BER ha elevato i segmenti concavi in pendenza ascensione3. Questa natura concava non può essere utilizzata come discriminatore da sola, ma se vista in combinazione con le altre caratteristiche di BER può essere di aiuto. Pericardite è anche associato con una morfologia concava ST; in pericardite, questa “forma a sella” è tipicamente visto a livello globale in tutto l’ECG.
Figura 5: Morfologia del segmento ST

È stato riportato che una morfologia non concava (cioè convessa) ha una sensibilità del 77% e una specificità del 97% per una diagnosi di STEMI. Ciò significa che una morfologia convessa o piatta può essere utilizzata come funzione “regola in” per AMI, ma che la morfologia da sola è una caratteristica scarsa da utilizzare per “escludere” AMI6.
di Apprendimento Morso
convessa del segmento ST forma è più probabilità di essere associati con AMI di una forma concava
Rischio
Tuttavia,non dare per scontato che a causa del segmento ST elevation non è convesso, che non può essere un STEMI
(ii) Distribuzione di ST segment elevation:
ST segment elevation a causa di STEMI segue un’arteria coronaria “territoriale” di distribuzione che non è di solito visto in altre condizioni. Può anche essere accompagnata da mutamenti reciproci: osservati nel 70% degli STEMI inferiori e nel 30% degli STEMI anteriori6 (vedi Figura 6).
L’elevazione del segmento ST dovuta al BER è tipicamente evidente nei cavi precordiali: 74% in V1-V2, 73% in V3-V4 e 37% in cavi inferiori8.
L’elevazione del segmento ST è più diffusa nella pericardite (vedere Tabella 2).
Figura 6: segmento ST modifiche di STEMI (con reciproca modifiche)
in una distribuzione chiaramente che riflette coronarica territorio

Tabella 2: Distribuzione del segmento ST modifiche e di associazione con la causa

di Apprendimento Morso
Territoriale ST segment elevation rendere AMI più probabile; variazioni più diffuse del segmento ST sono tipiche della pericardite
(iii) Grandezza dell’elevazione del segmento ST:
La grandezza dell’elevazione del segmento ST può aiutare a differenziare BER da STEMI: uno studio ha riportato che il 57% degli ECG che mostrano l’elevazione dello ST dovuta a BER era di ampiezza di 1mV o inferiore; dove l’ampiezza era di 5mV o superiore era dovuta a BER solo nel 2% dei casi.3
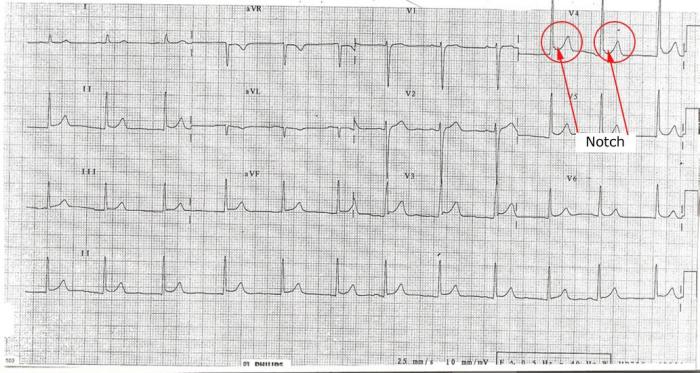
(iv) “Notch” o “Slur” alla fine del QRS (al punto J):
Una delle caratteristiche osservate in BER è una tacca inclinata verso l’alto alla fine del segmento QRS. Questo è visto più nelle derivazioni precordiali in BER e non è una caratteristica della pericardite3 (vedi Figura 7).
di Apprendimento Morso
una tacca alla fine del QRS segmento è spesso visto in BER
Figura 7: Rappresentazione della tacca alla fine del complesso QRS
(v) elevazione del segmento ST a T altezza dell’onda rapporto (vedi Figura 8):
Sia BER e la pericardite può avere ST segmenti e T onde che sembrano morfologicamente simili rendendo distinguere tra loro difficile. Confrontare l’altezza del segmento ST con quella dell’onda T può aiutare in questo processo. Questo può essere espresso come un rapporto. Il posto più utile per misurare questo è in V6. Quando questo rapporto è maggiore di 0,25 indica che la diagnosi di pericardite è più probabile con un valore predittivo positivo del 90% 9. Può essere fatto in altri cavi ma con meno precisione.
Morso di apprendimento
Il rapporto d’onda ST:T in V6 di>0,25 rende più probabile la pericardite
Figura 8: Dimostrazione della misurazione del rapporto d’onda ST/T
